En RyZ Dermatech, estamos comprometidos con brindar a nuestros pacientes la mejor atención dermatológica disponible. Como parte de nuestra misión, hoy nos adentramos en el mundo de la biopsia cutánea, un procedimiento esencial en la dermatología que permite el diagnóstico preciso de diversas condiciones de la piel. A lo largo de este blog, exploraremos en detalle la biopsia cutánea y destacaremos sus beneficios en la detección y tratamiento de problemas cutáneos, capilares y ungueales.
¿Que es una Biopsia Cutanea?
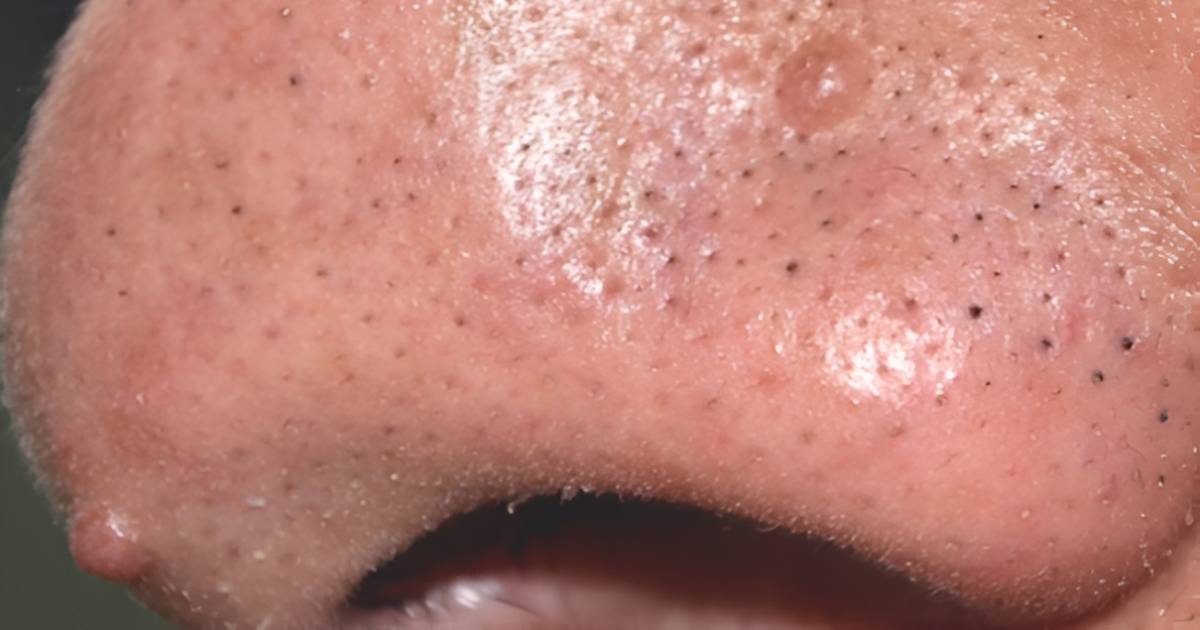
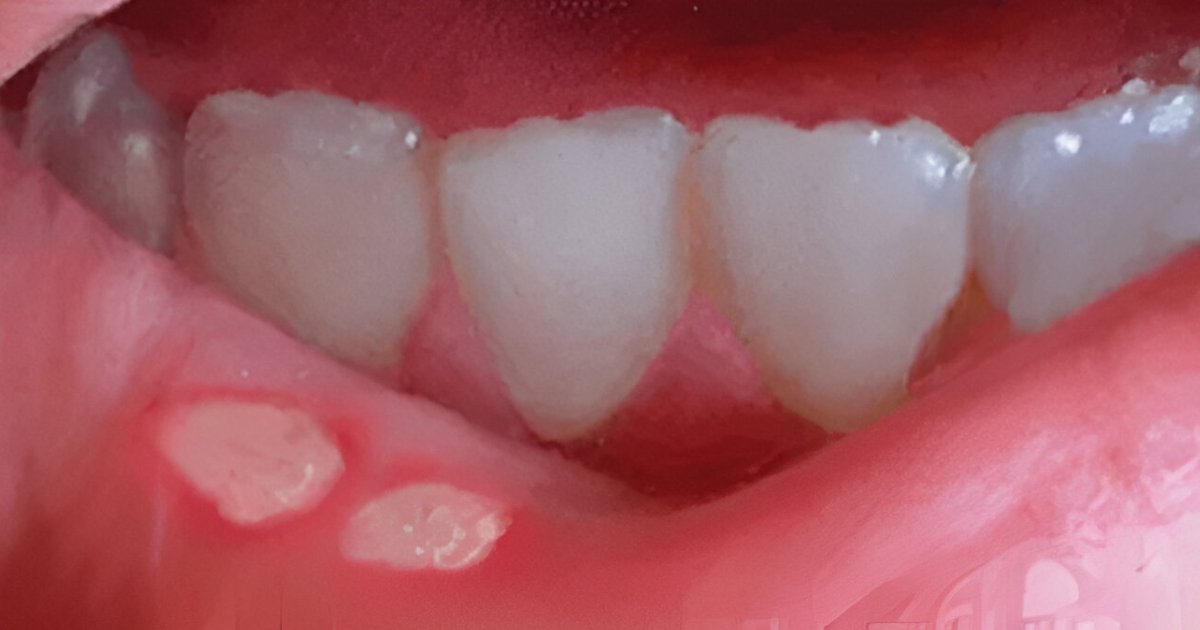
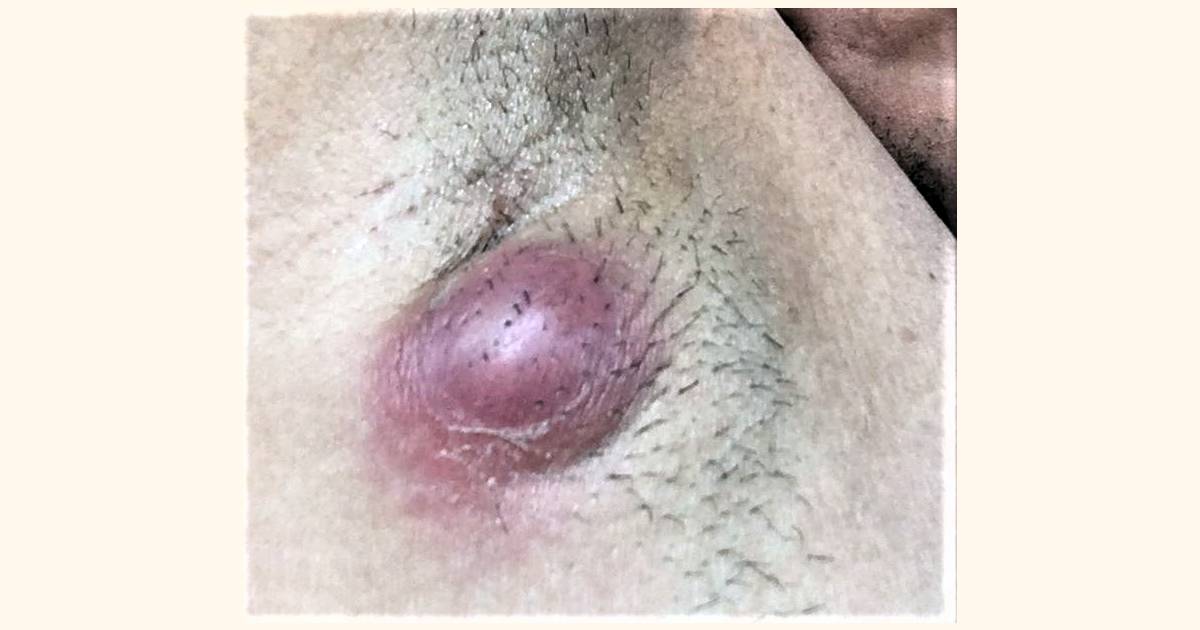
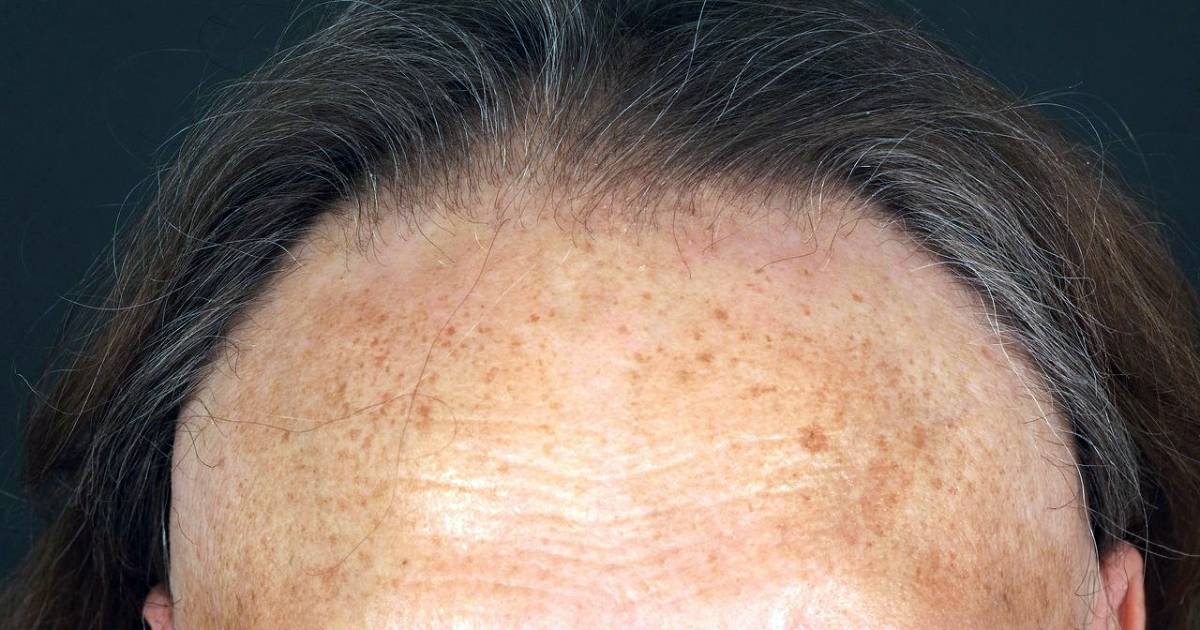
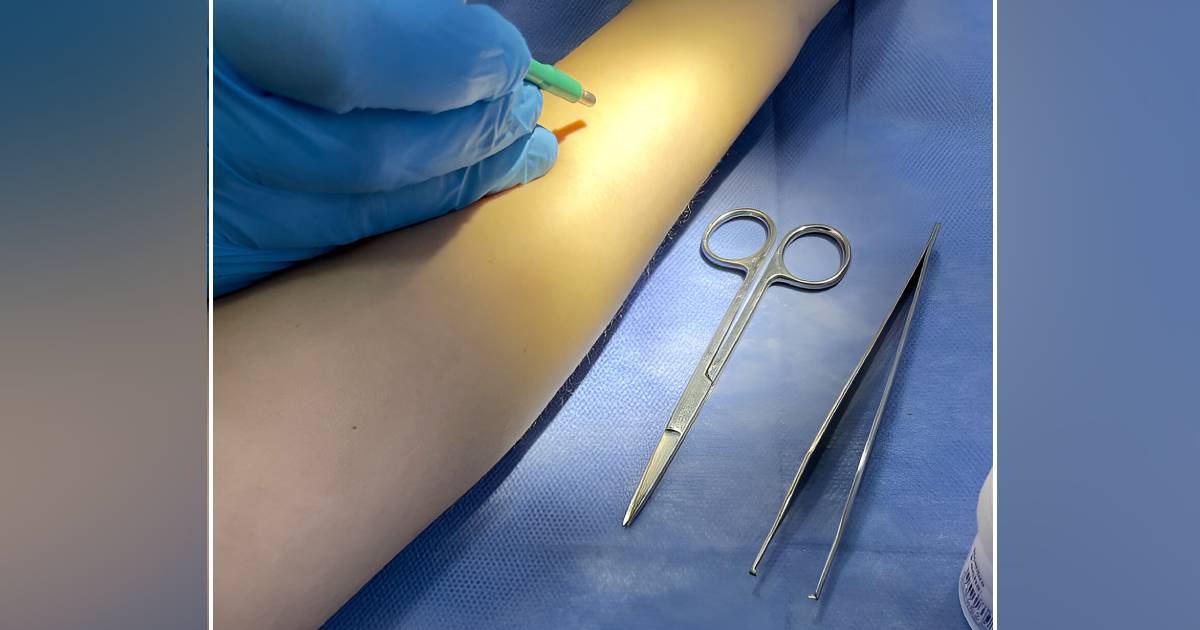
La biopsia cutánea es un procedimiento médico que implica la extracción de una pequeña muestra de tejido de la piel, pelo o uñas para su posterior análisis microscópico. Esta técnica permite a los dermatólogos obtener una visión detallada de las células y estructuras cutáneas, lo que a menudo es esencial para el diagnóstico preciso de enfermedades de la piel, incluyendo el cáncer cutáneo.Beneficios de la Biopsia Cutanea
Diagnóstico de mayor precisión: La biopsia cutánea proporciona una visión en profundidad de la lesión dermatológica o anomalía cutánea, lo que ayuda a los dermatólogos identificar con mayor precisión la enfermedad o condición presente.Confirmación de Cáncer de Piel: La detección temprana del cáncer de piel es fundamental. La biopsia cutánea es un componente esencial en el diagnóstico oportuno lo que aumenta significativamente la tasa de curación.
Estadificación: En casos de cáncer de piel, la biopsia cutánea también puede ayudar a determinar la etapa o el estadio de la enfermedad. La estadificación es importante para prever cómo la enfermedad puede progresar y afectar otras áreas del cuerpo.
Planificación de Tratamientos: Con un diagnóstico de mayor certeza, los dermatólogos pueden desarrollar un plan de tratamiento específico y personalizado para cada paciente, maximizando la eficacia y minimizando los efectos secundarios.
Investigación y Desarrollo: La información obtenida de las biopsias cutáneas contribuye a la investigación dermatológica, lo que permite avances en la comprensión y el tratamiento de diversas condiciones de la piel.
Preguntas que pueden surgir antes de realizar una biopsia cutanea:
¿Es dolorosa una biopsia cutanea?
Por lo general, el procedimiento se realiza con anestesia local, minimizando el dolor. Los pacientes pueden sentir una ligera molestia, pero es tolerable.¿Cuanto tiempo lleva obtener los resultados de una biopsia cutanea?
Los resultados pueden variar, pero generalmente se obtienen en unos pocos días a semanas. Los casos urgentes, como el cáncer de piel, a menudo se procesan más rápidamente.¿Dejara una cicatriz una biopsia cutanea?
Las cicatrices son mínimas y, en la mayoría de los casos, apenas perceptibles. Los dermatólogos están capacitados para minimizar el impacto estético.¿Quien es un candidato ideal para una biopsia cutanea?
Cualquier persona con una lesión cutánea que requiera un diagnóstico preciso puede ser candidato. Esto incluye casos de lunares, manchas, erupciones cutáneas persistentes entre otras.¿Existen riesgos asociados con una biopsia cutanea?
Los riesgos son mínimos y en la mayoría de los casos, superados por los beneficios del diagnóstico de precisión. Algunos de los riesgos Incluyen infección, sangrado mínimo y posibilidad de una cicatriz.En RyZ Dermatech, estamos dedicados a brindar atención dermatológica de la más alta calidad. La biopsia cutánea es una herramienta valiosa en nuestro arsenal para garantizar que nuestros pacientes reciban diagnósticos precisos y tratamientos efectivos. Si tiene preguntas o necesita programar una consulta, no dude en ponerse en contacto con nuestro equipo de expertos en dermatología.
Dr. Cristian Rocha
Médico Dermatólogo
RyZ Dermatech