El prurito (coloquialmente llamado picazón) es un síntoma frecuente en la consulta dermatológica, no es como tal una enfermedad, pero puede ser la manifestación de una enfermedad cutánea o sistémica. Tiene un gran impacto en la calidad de vida afectando muchas veces el sueño, actividades diarias, estado emocional y del humor, ocasionando ansiedad o depresión, exacerbando aún más el prurito. Incluso en un estudio reciente se comparó que el prurito era tan debilitante como un dolor crónico.
El prurito es definido como una sensación no placentera de la piel que lleva a un deseo de rascado; es característico de diferentes enfermedades de la piel como dermatitis atópica, escabiosis, liquen plano, pero también se puede presentar como manifestación de enfermedades no dermatológicas y es en este último caso representa un verdadero desafío para el médico tratante.
Las causas de prurito crónico pueden dividirse en 4 grupos:
• Causas dermatológicas
• Causas sistémicas
• Causas neuropáticas
• Causas psicogénicas
Los mecanismos subyacentes de varios tipos de prurito crónico son complejos, existiendo una producción de mediadores químicos y una alteración en las fibras nerviosas que transportan la información sensitiva de la piel al cerebro produciendo esta desagradable sensación, que induce al rascado convirtiéndose así en un círculo vicioso.
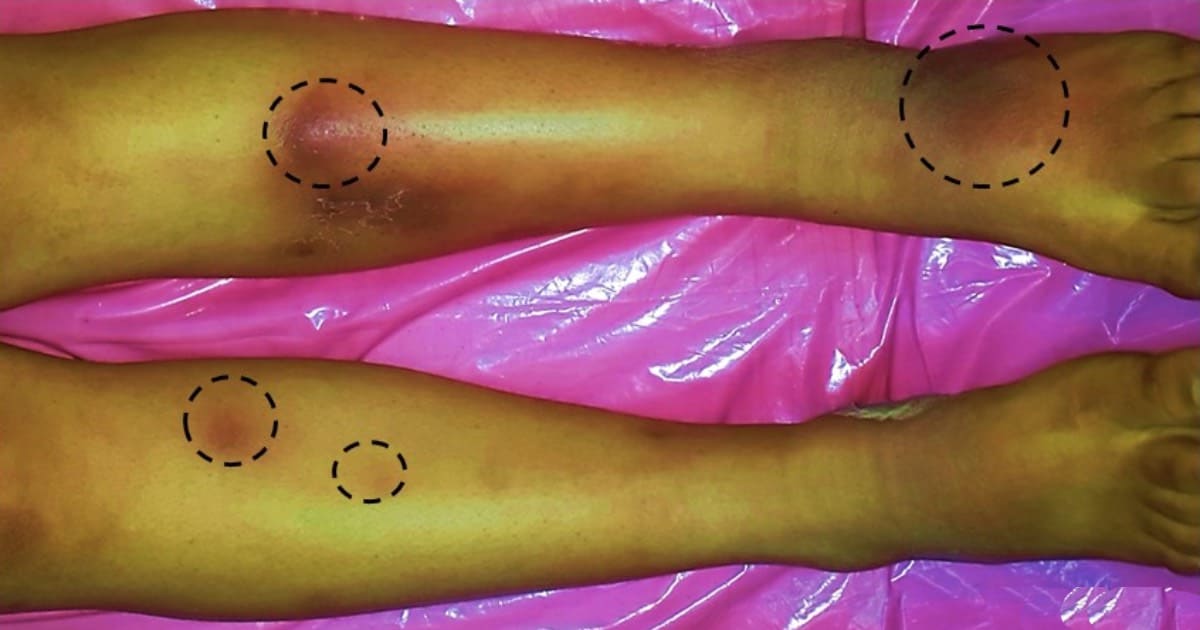
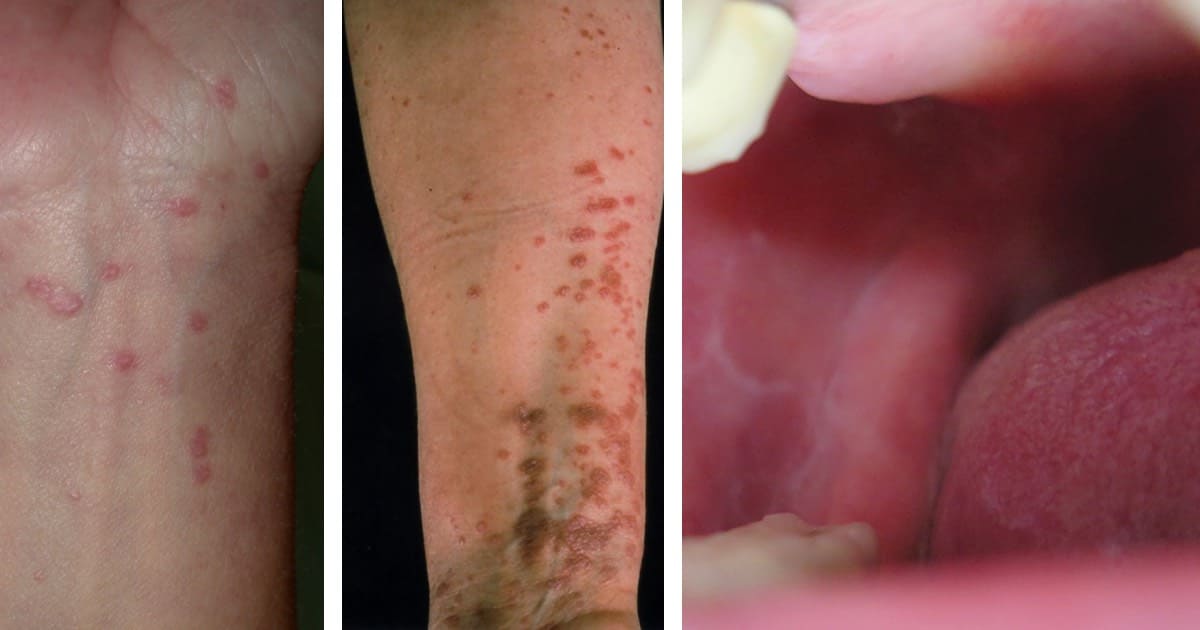
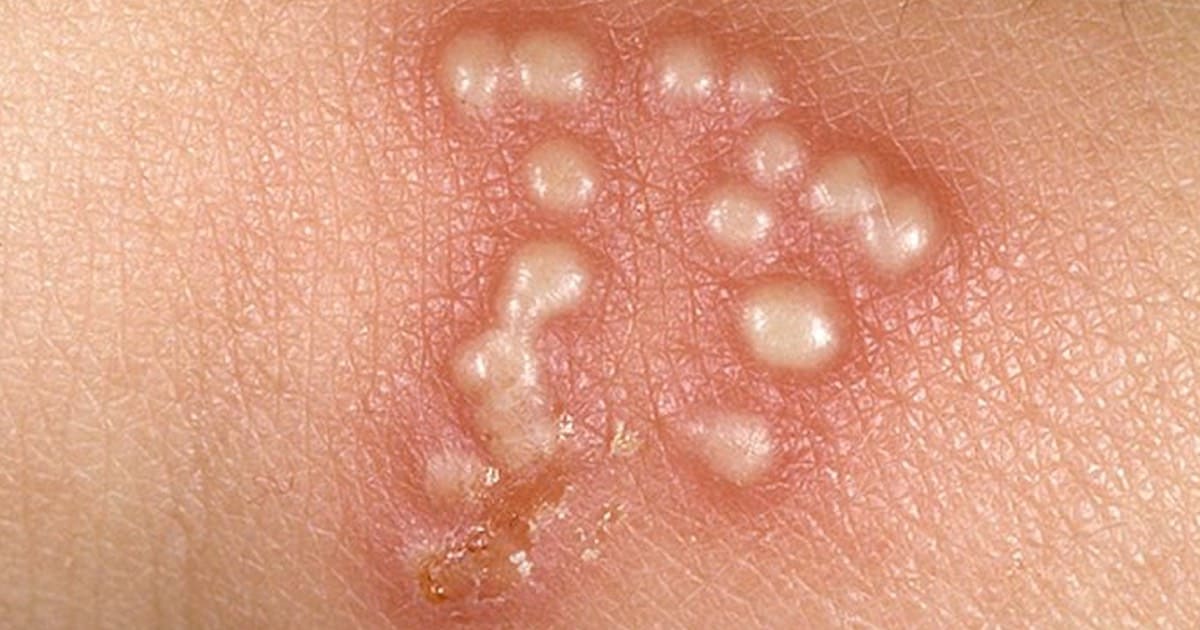
El prurito como es un síntoma no lo podemos apreciar clínicamente, pero si podemos evidenciar en el paciente lesiones secundarias producidas por el rascado tales como escoriaciones, costras, laceraciones, fisuras e incluso sobreinfección de la piel.
Para hacer un correcto diagnóstico y determinar la posible causa del prurito se debe realizar una exhaustiva historia clínica y examen físico. Se debe interrogar de manera detallada aspectos como: tiempo de evolución, localización, tratamientos previos, ingesta habitual de medicamentos, síntomas asociados, factores desencadenantes, entre otros. De acuerdo a esto orientarnos si puede atribuirse a una enfermedad de la piel o tiene una causa sistémica.
El tratamiento del prurito crónico debe orientarse a manejar la causa subyacente en lo posible; si no existiera un diagnóstico definitivo se maneja el síntoma como tal para brindar bienestar al paciente. Existen diversos medicamentos tanto tópicos como sistémicos que ayudan a controlar el prurito, que deben ser indicados por el especialista.
El prurito al tener un gran impacto en la calidad de vida, se debe ofrecer un tratamiento interdisciplinario que incluya el manejo médico y el apoyo psicológico para disminuir el impacto en el desarrollo del paciente.
ALGUNAS RECOMENDACIONES
• Mantener una adecuada hidratación de la piel
•Evitar conductas que ocasionen resequedad en la piel como baños largos con agua caliente o aplicación de sustancias con alcohol
• Evitar contacto con sustancias irritantes como jabones de lavar platos o ropa, perfumes.
• Uso de ropa de algodón
• Mantener las uñas cortas y limpias
• Manejar el estrés con psicoterapia, técnicas de relajación, meditación, pasatiempo favorito, entre otros.
Dra. Leidy Patricia Zuñiga
Dermatólogá
RyZ Dermatech